Subiektywny przegląd prac z medycyny ratunkowej w których wykorzystano potencjał głowicy liniowej w POCUS szyi.
Potencjał kieszonkowych głowic [handheld ultrasound (HHU)] jest jeszcze nie do końca odkryty. Ciągle za mało jest prac potwierdzających użyteczność niektórych patentów POCUS. Sporo jest zmiennych zakłócających w różnych grupach populacyjnych. Wykorzystanie ultradźwięków w takim ustawieniu wydaje się jednak obiecującym sposobem uzyskiwania wielu informacji na temat stanu pacjenta.
Jedna głowica (np.: sam konwex lub sama sektorowa) to za mało. Każda głowica ma swoje ograniczenia. Przedstawia to poniższa tabelka, która faworyzuje głowice multimodalne podczas RKO:

Szyja pacjenta jest takim miejscem, które jest na ogół łatwo dostępne (chyba że pacjent ma golf/ patologicznie krótką szyję/ kołnierz ortopedyczny). Pacjenta nie trzeba rozbierać narażając na wychłodzenie, lub manipulować narażając na wtórne obrażenia.
Kolejny raz na tym blogu będziecie mogli przekonać się o przydatności głowicy liniowej. W poniższym wpisie zebrałem kilka patentów, które mogłyby się przydać podczas oceny pacjenta w stanie nagłym zarówno w warunkach przedszpitalnych jak i SORowskich.
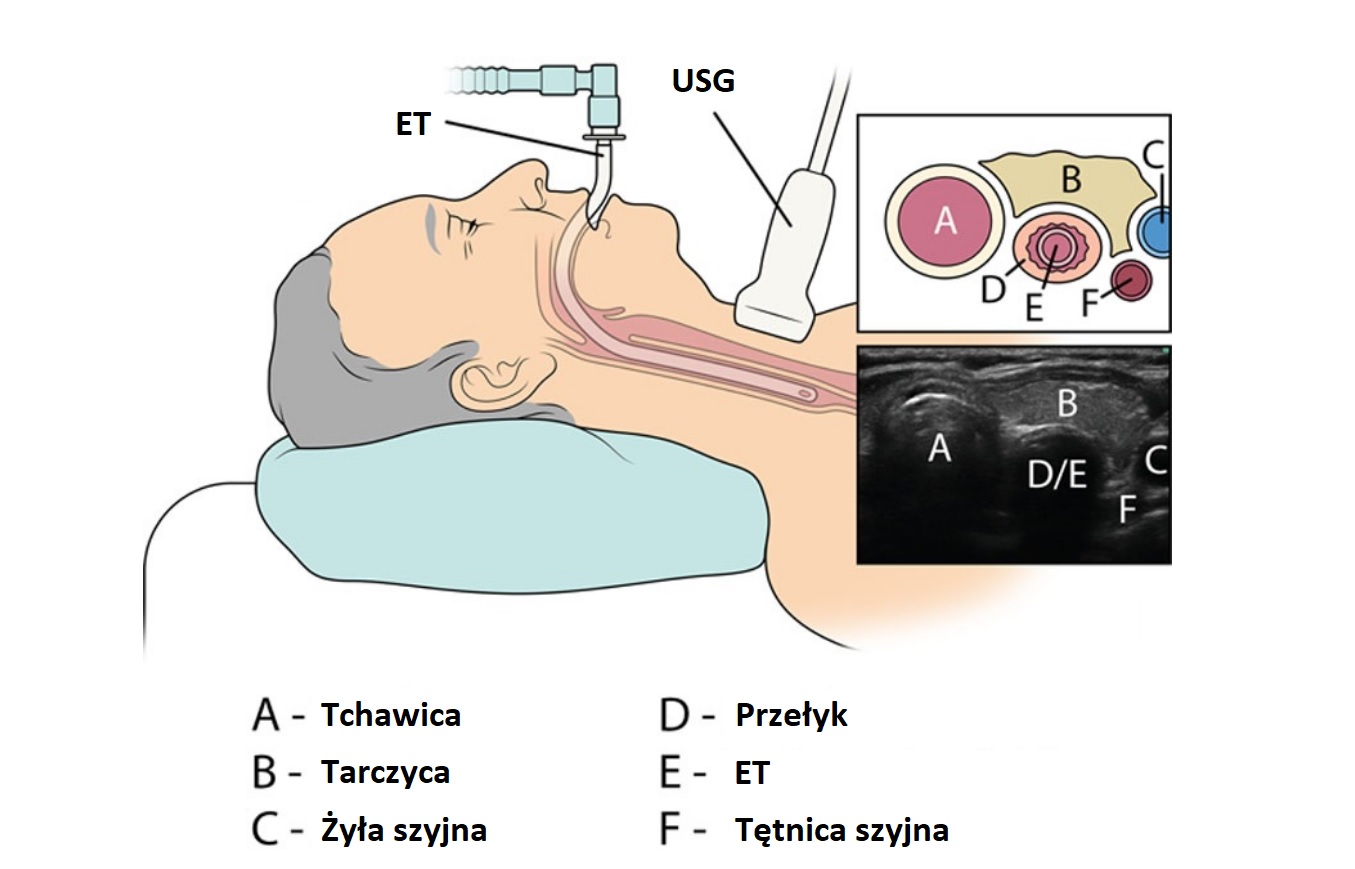
Potwierdzenie intubacji tchawicy/ przełyku przy pomocy USG
Przyzwyczailiśmy się do polegania na odczytach z kapnometru/ kapnografu nie tylko podczas RKO. Nie zawsze jest to możliwe, a czasami odczyt może być z różnych powodów zaburzony za głęboko wsadzoną rurką lub intubacją przełyku. W aktualnych Wytycznych Resuscytacji 2021 w rozdziale ALS spotykamy taką informacje:
Do identyfikacji obecności rurki intubacyjnej w tchawicy można również wykorzystać ultrasonografię w obrębie szyi lub wizualizację za pomocą fiberoskopu przez wykwalifikowanych operatorów. Wymaga to dodatkowego sprzętu i umiejętności. Techniki te nie zostały formalnie przeanalizowane pod kątem niniejszych wytycznych.
Tych technik jest sporo, a sam pomysł jest z tamtego wieku. Jednym z prostszych nie rozbudowanych protokołów jest protokół TRUE. W czasopiśmie Resuscitation w 2011 r. pojawił się artykuł: Tracheal rapid ultrasound exam (T.R.U.E.) for confirming endotracheal tube placement during emergency intubation . Poniższa grafika pochodzi z tego badania:
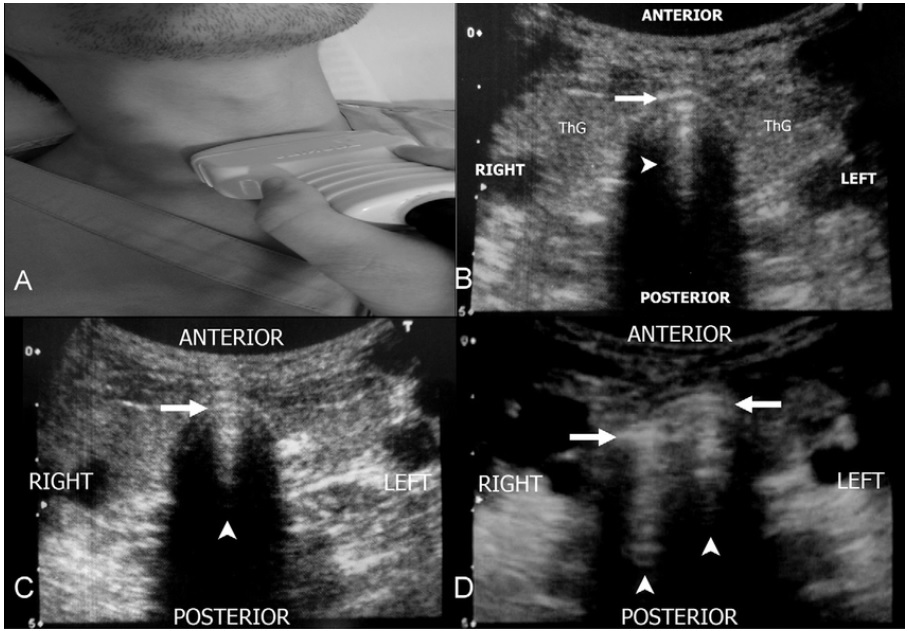
Należy też przytoczyć badanie potwierdzające wykonalność tej procedury POCUS przez ratowników medycznych ( Avoid the Goose! Paramedic Identification of Esophageal Intubation by Ultrasound) którzy mieli za zadanie potwierdzić umieszczenie rurki intubacyjnej w przełyku lub tchawicy na zwłokach. Wniosek: Ratownicy medyczni mogą dokładnie zidentyfikować intubacje przełyku za pomocą POCUS, a manipulacja rurką intubacyjną poprawia identyfikację. Potrzebne są dalsze badania nad zastosowaniem dynamicznego POCUS przez ratowników medycznych w celu identyfikacji niezamierzonych intubacji przełyku.
Inna procedura przebadana i opublikowana w 2020 r. w pracy: Protocolized Tracheal and Thoracic Ultrasound for Confirmation of Endotracheal Intubation and Positioning: A Multicenter Observational Study rozszerza sprawdzenie prawidłowego położenia rurki intubacyjnej o potwierdzenie ruchu ślizgania opłucnej nad oboma płucami. W galerii poniżej moje tłumaczenie infografik z tej pracy:
W pracy tej zarówno do projekcji tchawicy jak i płuc zalecają oczywiście głowicę liniową.
Istnieje szereg innych patentów monitorowania drożności dróg oddechowych w POCUS mniej lub bardziej przebadanych np.: ocena trudnych dróg oddechowych, czy ocena prawidłowego wypełnienia mankietu w rurce intubacyjnej. Zanim trafią do kanonu POCUS wymagają większych i częstszych badań.
Ocena tętna tradycyjna vs POCUS
W „POCUS-y. Ultrasonografia ratunkowa” red. M. Rak czytamy:
Stosując USG, możemy poszukiwać oznak zachowanego lub nieobecnego krążenia na dwóch poziomach:
– serca (…)
– naczyń obwodowych:
× Zazwyczaj w obrębie tętnic szyjnych wewnętrznych i/lub tętnic udowych, rzadziej w obrębie aorty brzusznej i tętnicy kończyn górnych;
× Pulsacyjny przepływ przez tętnice może być uwidoczniony w prezentacjach dopplera, z których najprostsza w użyciu wydaje się opcja kolorowego dopplera;
× Wybór naczynia krwionośnego zależy od operatora i sytuacji, autor preferuje ocenę przepływu przez tętnice udową ze względu na łatwość dostępu i możliwość jednoczesnego przeprowadzenia oceny uciskowej zapadalności żył udowych.
Jak już wspomniałem bardzo dużym ułatwieniem stał się dla nas kapnometr lub kapnograf. W wielu sytuacjach pozwala przewidzieć ROSC. Nie zawsze jednak odczyty z tych urządzeń są miarodajne (patrz wyżej). Nie każde zwiększenie poziomu kapno będzie jednoznaczne z powrotem fali tętna na tętnicy szyjnej, które byłoby wyczuwalne palpacyjnie. Powrót spontanicznego krążenia w trakcie RKO to proces…
Od lat 90 w BLS odradzają sprawdzanie tętna. W pracy Checking the carotid pulse check: diagnostic accuracy of first responders in patients with and without a pulse wykazano że wszyscy mają problem z sprawdzaniem tętna. Nie tylko laicy. Sprawdzanie tętna w ALS jest bardzo ważną czynnością, szczególnie w rytmie PEA.
Na łamach Resuscitation pojawiły się w ostatnich latach dwie prace opisujące sprawdzanie tętna przy pomocy USG:
Wniosek: Wykrywanie tętna na tętnicy szyjnej u żywych osób nie było wolniejsze przy użyciu USG w porównaniu z badaniem palpacyjnym i wykazało wyższy wskaźnik powodzenia pierwszej próby i mniejszą zmienność czasów pomiaru. Krótka sesja szkoleniowa była wystarczająca, aby zwiększyć pewność identyfikacji tętna na tętnicy szyjnej nawet u osób, które nie przeszły wcześniej szkolenia w zakresie USG. Wstępne wyniki tego badania stanowią podstawę do większych badań w celu oceny tej metody kontroli tętna u pacjentów z zatrzymaniem krążenia.
Skoro mamy USG podczas RKO to czy nie lepiej USG wykorzystać do protokołu FEEL i poszukiwania odwracalnych przyczyn NZK podczas RKO zamiast sprawdzać tętno?
Ale… Np. Trwa RKO. Podczas resuscytacji obserwujemy nieznaczny wzrost ETCO2, jednocześnie nie wyczuwając fali tętna na głównych tętnicach. Jeśli mamy już też informacje o kurczliwości serca z projekcji podmostkowej, a monitor EKG pokazuje QRSy. Ta frapująca sytuacja daje nam do myślenia i wprowadza pewną konsternacje w zespole. No jak to nie ma palpacyjnego tętna?! Uciskać czy nie uciskać? Po co nam wiedza na temat kurczliwości serca jak nie wiemy lub nie jesteśmy pewni czy te ruchy serca są w stanie generować ciśnienie w układzie krążenia?
Wtedy właśnie sprawdzanie tętna przy pomocy USG może być opcją do rozważenia. Inne sytuacje to: pacjent nieprzytomny we wstrząsie, śpiączka, sedacja, pacjent sparaliżowany farmakologicznie. Jeśli chodzi o POCUS tętna w hipotermii praktycy podchodzą do tematu sceptycznie…
Rozpoczęcie resuscytacji u pacjenta z płytkim/ wolnym oddechem i nitkowatym lub nie wyczuwalnym tętnem może nie być korzystne dla pacjenta.
Na czym to polega? Jakie są sposoby sprawdzenia tętna POCUS.
Najprostszy sposób sprawdzenie tętna POCUS
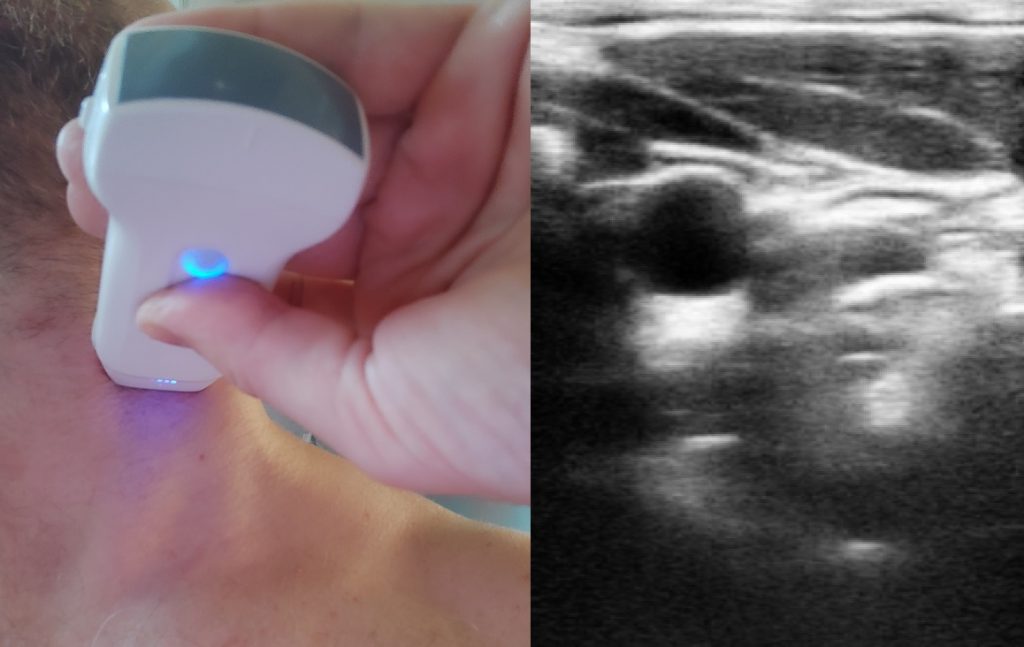
Do tego potrzebna nam będzie głowica liniowa o częstotliwości od 5-10 MHz. Tryb obrazowania B-mode. Preset vasculars. Głębokość 3-4 cm. Gain 50-60 dB. Głowice układamy w orientacji poprzecznej po prawej (tętnica wspólna prawa) lub po lewej (tętnica wspólna lewa) stronie tchawicy.
Oceniamy tętnienie tętnicy szyjnej wspólnej w przekroju poprzecznym:
Tętnica szyjna wspólna prawa na wysokości opuszki. Tętnienie.
Nauka tego sposobu trwa 15 minut. A sprawdzanie tętna może trwać mniej niż 5 sekund.
Sprawdzając tętno POCUS możemy natknąć się na wiele istotnych znalezisk np.: zwężenia tętnic szyjnych…
Sprawdzanie tętna POCUS dla zaawansowanych
Wykorzystanie innych trybów (Kolor Doppler, Spektralny Doppler) w badaniu tętnic szyjnych wymaga wiedzy, umiejętności i doświadczenia dlatego w obrębie wpisu zarysuje tylko pewną perspektywę.
Badanie echokardiograficzne w czasie resuscytacji może dać nam wiele informacji. Informacja o kurczliwości serca to promyk nadziei dla pacjenta. Zauważono jednak podczas badania POCUS że nawet w asystolii serce może się kurczyć. Jaki jest efekt tej kurczliwości w układzie krążenia próbowano monitorować przy pomocy Dopplera już w latach siedemdziesiątych w trakcie RKO.
Do tematu wrócono z dużymi nadziejami w tym wieku. Temat czeka na randomizowane badania(np.: Carotid Ultrasound Under Pulsed-wave Doppler Mode to Check the Pulse in Cardiopulmonary Arrest Patients).
W 2010 r. opublikowano Focused examination of cerebral blood flow in peri-resuscitation: a new advanced life support compliant concept—an extension of the focused echocardiography evaluation in life support examination. Zaproponowano w niej rozszerzenie protokołu FEEL o badanie tętna i ocenę krążenia w jednym.

Na czym to rozszerzenie polega…? Szukamy głowicą liniową tętnice szyjną wewnętrzną (ICA). Głowicę ustawiamy w przekroju poprzecznym tuż powyżej bifurkacji tętnicy szyjnej (preferowana lewa). Ustawiamy na ICA bramkę dopplera spektralnego (ułatwienie: wg tej pracy nie musimy ustawiać kąta insonacji). Oceniamy wartość końcoworozkurczowej prędkości przepływu na krzywej dopplera spektralnego (jeśli urządzenie samo automatycznie tego nie robi). Punkt odcięcia wartości końcoworozkurczowej prędkości przepływu określono w tej pracy na 20 cm/s.
W kolejnych pracach w których podejmowano ten temat odchodzono od tego skomplikowanego pomysłu. Trochę to za bardzo przekombinowane i trudne zadanie było/ jest… A takie czynniki jak krytyczne zwężenia, czy różnego typu blaszki miażdżycowe mogły zakłócać badanie.
W wielu pracach w ostatniej dekadzie używano sprawdzanie tętna USG na tętnicy udowej oczywiście głowicą liniową. Np.: w pracy Handheld Doppler To Improve Pulse Checks during Resuscitation of Putative Pulseless Electrical Activity Arrest 2014. Kontrole tętna metodą Dopplera przeprowadzono w dostępnej lokalizacji tętnicy udowej, która nie była używana do ręcznego sprawdzania tętna.
Badania na ogół były tak budowane, aby porównywać wszystkie metody sprawdzania tętna stąd też Doppler dostawał często tętnicę udową. To może mieć znaczenie… Należy też brać pod uwagę możliwość wykonania testu uciskowego naczyń w celu potwierdzenia lub wykluczenia zatorowości w ramach 4h/4t.
W tym roku opublikowano pracę porównującą pomiar tętna na tętnicy udowej i szyjnej pod kątem kontroli tętna w resuscytacji krążeniowo-oddechowej. Z pracy tej pochodzi silne zalecenie:
Tętnica szyjna powinna być zalecana jako złoty standard lokalizacji kontroli tętna w resuscytacji krążeniowo-oddechowej w programach szkoleniowych RKO i wytycznych ACLS.
W pracy The reliability of carotid ultrasound in determining the return of pulsatile flow: A pilot study starali się zbadać, czy usg tętnicy szyjnej może być użyte do wiarygodnego wykrywania powrotu pulsacyjnego przepływu. Odkryto, że chociaż mediana czasu do wykrycia tętna za pomocą kolorowego Dopplera może być wcześniejsza niż w usg 2D, usg 2D było bardziej wiarygodne w ocenie tętnicy szyjnej dla trzech niezależnych recenzentów. W pracy tej spotkamy też dwa filmy z badaniem tętna POCUS na tętnicy szyjnej podczas ROSC:
ROSC w trybie B (2D).
ROSC w trybie Color Doppler
Ograniczenie dopplera w pomiarze tętna POCUS: wymaga dodatkowego przeszkolenia w wykorzystaniu tej funkcji USG. Podczas przerwy 10 sek między uciskaniem klatki piersiowej, krew może się cofać w tętnicy szyjnej w kierunku serca co będzie dawało mylny obraz przepływu przez naczynia. Będzie to mylna informacja zwłaszcza dla osób początkujących.
Sprawdzanie tętna przy pomocy USG to przyszłość, która już jest. Ten ważny parametr po latach dyskredytacji wraca w nowej szacie.
PEA to proces, który należy monitorować i szybko podejmować ważne dla pacjenta decyzje…
Jak duże ma znaczenie przeoczenie któregokolwiek z powyższych znalezisk w trakcie RKO ma komentarz do pracy Electrical rhythm degeneration in adults with out-of-hospital cardiac arrest according to the no-flow and bystander low-flow time 2021 opublikowany w Resuscitation:
„(…) badanie nie tylko dowiodło znaczenia RKO wykonywanej przez świadków zdarzenia, ale również wykazało brak wiedzy w naszym zrozumieniu patofizjologii w trakcie NZK. Dzięki POCUS staje się jasne, że rytm niedefibrylacyjny nie jest pojedynczą jednostką, ale szerokim spektrum. Zasługuje zatem na zarządzanie bardziej precyzyjnie ukierunkowane na mechanizm leżący u podstaw.”
POCUS-y na szyję
Pomysłów na wykorzystanie POCUS w obrębie szyi w medycynie ratunkowej jest wiele. Wymienię tu tylko kilka ciekawych acz nie do końca przebadanych opcji…
Ocena rzutu serca. Hipoteza jest taka: przepływ i objętość tętnicy szyjnej wspólnej mogą w podobny sposób reprezentować oszacowanie rzutu serca. Pomiar objętościowy przepływu krwi za pomocą ultradźwięków można uzyskać w następujący sposób:
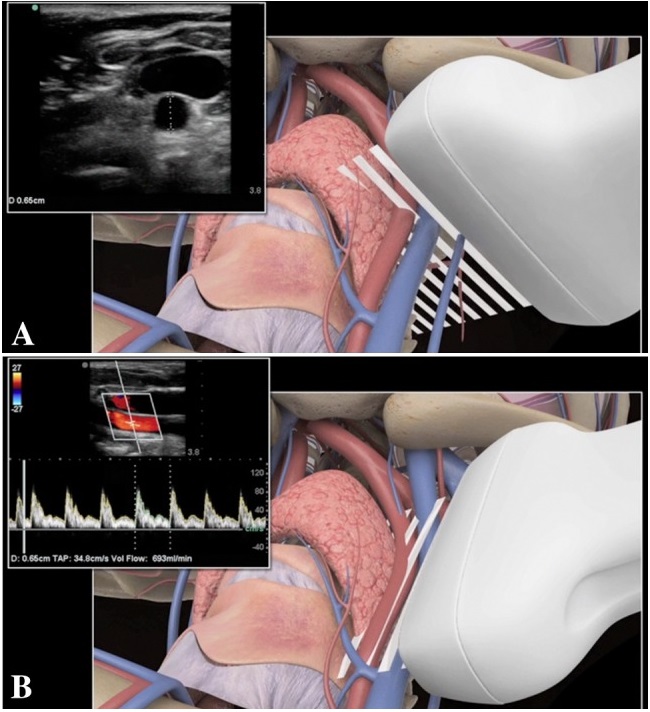
Przepływ objętościowy = Średnica przekroju × Średnia prędkość w czasie.
lub
Przepływ objętościowy = Pole przekroju poprzecznego × prędkość uśredniona w czasie (TAV).
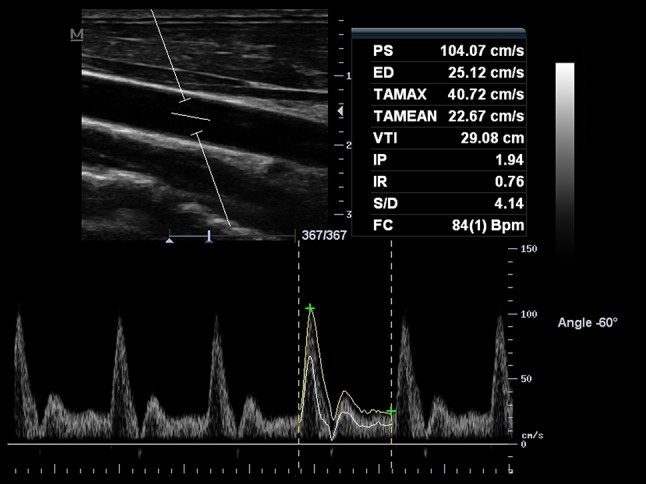
Doppler spektralny tętnicy szyjnej wspólnej (CCA), uzyskany za pomocą Dopplera fali impulsowej. Objętość próbki obejmuje całą średnicę naczynia. Prędkość maksymalna uśredniona w czasie [TAMAX (zwana również TAP), reprezentowana ciągłą żółtą linią wyznaczającą maksymalne prędkości widma występujące wzdłuż cyklu serca] oraz średnia prędkość uśredniona w czasie (TAMEAN, reprezentowana ciągłą białą linią wyznaczającą średnią prędkości widma zachodzącego wzdłuż cyklu pracy serca). Warto zauważyć, że wartości TAMAX i TAMEAN są różne, przy czym TAMEAN jest niższy niż TAMAX. Pole przekroju oszacowano na 0,28 cm 2 , a wyniki pomiaru przepływu objętościowego wyniosły 684 ml/min przy użyciu TAMAX i 376 ml/min przy TAMAX
Do czego potrzebne nam aktualne szacowanie rzutu serca u pacjenta? Rzut serca i opór obwodowy decydują o średnim ciśnieniu tętniczym krwi. Rzut serca jest z tego powodu jednym z najważniejszych parametrów hemodynamicznych. Należy pamiętać że pomiar wykonujemy zawsze w przekroju podłużnym. Kąt insonacji ustawiamy na 60 ° u pacjentów z węzogłowiem uniesionym o 30 °.
Ocena żyły szyjnej (IJV). W jednym z badań porównujących indeks zapadalności IVC i IJV zauważono że pomiary IVC były w 20 % przypadków niemożliwe z różnych względów. Zauważono przede wszystkim że wskaźnik zapadalności IJV (IJV-CL), zwłaszcza u pacjentów w pozycji z uniesionym węzogłowiem o 30°, może być stosowany jako podejście pierwszego rzutu do nieinwazyjnego przyłóżkowego pomiaru OCŻ / oceny stanu płynów u pacjentów w stanie krytycznym. IVC-CI może być stosowany jako uzupełnienie lub w warunkach, w których ocena IJV nie jest możliwa, na przykład w przypadku urazu szyi/operacji.
Ocena zapadalności żyły szyjnej w trybie M-mode.
Ocena żyły szyjnej jest przydatna przy ocenie niewydolności krążenia. Warto tu też wspomnieć o praktyce bezpiecznej kaniulacji żyły szyjnej w asyście głowicy liniowej.
Większość powyższych badań dotyczy zastosowania tego urządzenia na OiT lub SOR. W ustawieniach przedszpitalnych mogą być mocno kłopotliwe i czasochłonne. USG tarczycy i węzłów chłonnych w ramach POCUS… czemu nie? Ale na pewno nie w PRM. To samo dotyczy badania struktur mięśniowo szkieletowych…
Na koniec
Ocena naczyń krwionośnych przy pomocy USG to temat trudny, wymagający wielu ćwiczeń i wsparcia praktyków USG podczas edukacji. Ci co mieli okazje ćwiczyć ocenę aorty/ żyły głównej dolnej czy dwupunktowego testu uciskowego mają pewien wstęp do USG naczyniowego. Poznanie podstaw działania efektu dopplera i jego możliwości (kolorowego/ spektralnego/ mocy) to kolejny krok wtajemniczenia dla tych co chcą widzieć/ wiedzieć więcej.
Ocena tętnic szyjnych (zwężenia, kompleks intima media, przepływy, malformacje, obecności przetoki z układem żylnym, blaszki miażdżycowe, rozwarstwienia, tętniaki…) to potężny dział USG, który przyprawia o zawrót głowy, ale daje wiele informacji na temat stanu pacjenta. Niestety jest to temat trudny…
Umiejętność rozpoznania krytycznych zwężeń w obrębie tętnic szyjnych u osób z podejrzeniem TIA przez lekarzy medycyny ratunkowej była też niedawno sprawdzane i niezbyt dobrze wyszły…
Dla ambitnych polecam zacząć od zapoznania się z klasykami internetowymi w języku polskim (pdf):
Zapowiedź „POCUS głowy„
W sumie to dotyczy bardziej głowy niż szyi ale na uwagę zasługuje stosunkowo duże badanie przeprowadzone w Niemczech (ciągle trwa), które polegało na tym że neurolog, radiolog i ratownik wsiadali do karetek i jeździli do udarów z USG. Badanie wyszło na medal, ale to byli neurolodzy z dużym doświadczeniem… Badano przy pomocy głowicy liniowej nie tylko tętnice szyjne ale przede wszystkim wykonywano przezczaszkową ultrasonografię kodowaną kolorem (temat rozwinę kiedyś w innym poście). Badanie jest kontynuowane z dużym powodzeniem. Autorzy tych badań sugerują, że ultrasonografia przezczaszkowa może być wykonywana przez szerszy zakres świadczeniodawców, w tym ratowników medycznych ze wsparciem telemedycznym, i może być szczególnie korzystna na obszarach wiejskich, gdzie czas transportu do ośrodków udarowych jest wydłużony.
Krótko podsumowując
Na pewno na rekomendacje dla prehospitalu w mojej ocenie zasługują: protokół TRUE z modyfikacjami (poszukiwanie slidingu) i sprawdzanie tętna POCUS w trybie B. Oba patenty opierają się o wykorzystanie głowicy liniowej, są łatwe i całkiem nieźle przebadane także na ratownikach i pielęgniarkach.